Sarampo
Sarampo | |
|---|---|
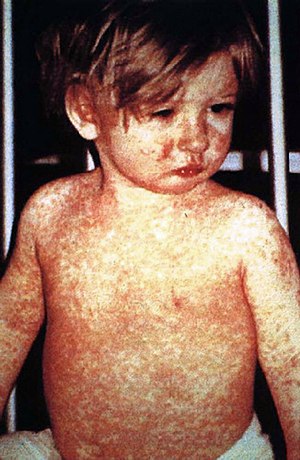 Criança com mancha na pele característica do sarampo, quatro dias após o início dos sintomas | |
Especialidade | Infectologia |
| Sintomas | Febre, tosse, corrimento nasal, olhos inflamados, mancha na pele[1][2] |
| Complicações | Pneumonia, convulsões, encefalite, panencefalite esclerosante subaguda[3] |
| Início habitual | 10 a 12 dias após exposição ao vírus[4][5] |
| Duração | 7 a 10 dias[4][5] |
| Causas | Vírus do sarampo[1] |
| Prevenção | Vacina contra o sarampo[4] |
| Tratamento | Cuidados de apoio[4] |
| Frequência | 20 milhões por ano[1] |
| Mortes | 73 400 (2015)[6] |
| Classificação e recursos externos | |
CID-10 | B05.- |
CID-9 | 055 |
DiseasesDB | 7890 |
MedlinePlus | 001569 |
eMedicine | derm/259 emerg/389 ped/1388 |
MeSH | D008457 |
Sarampo é uma doença altamente contagiosa causada pelo vírus do sarampo.[1][7] Os sinais e sintomas iniciais geralmente incluem febre, muitas vezes superior a 40 ºC, tosse, corrimento nasal e olhos inflamados.[1][2] Dois ou três dias depois do início dos sintomas formam-se no interior da boca pequenos pontos brancos, denominados sinais de Koplik. Entre três a cinco dias depois do início dos sintomas aparece uma mancha vermelha e plana que geralmente tem início na face e daí se espalha para o resto do corpo.[2] Os sintomas começam-se a manifestar entre dez e doze dias depois do contágio e duram entre sete a dez dias.[4][5] Em cerca de 30% dos casos ocorrem complicações, as quais podem incluir, entre outras, diarreia, cegueira, inflamação do cérebro e pneumonia.[4][8] A rubéola e a roséola são doenças diferentes.[9]
O sarampo transmite-se facilmente por via aérea através da tosse e espirros de uma pessoa infetada. Pode também ser transmitida através do contacto com a saliva ou secreções nasais.[4] Nove em cada dez pessoas que não estão imunizadas e partilham um espaço com uma pessoa infetada contraem a doença. As pessoas infetadas podem infetar outras pessoas desde quatro dias antes até quatro dias depois do aparecimento da mancha vermelha.[8] As pessoas geralmente só contraem a doença uma única vez na vida.[4] A confirmação do vírus em casos suspeitos através de exames é importante para a saúde pública.[8]
A vacina contra o sarampo é eficaz na prevenção da doença. Atualmente, cerca de 85% das crianças em todo o mundo são vacinadas. A vacinação diminuiu em 75% o número de mortes por sarampo entre 2000 e 2013.[4] Não existe tratamento específico. Os cuidados de apoio podem melhorar o prognóstico.[4] Entre estes cuidados estão a administração de solução de reidratação oral (líquidos ligeiramente adocicados e salgados), ingestão de alimentos saudáveis e medicamentos para controlar a febre.[4][5] No caso de ocorrer uma infeção bacteriana secundária, como a pneumonia, podem ser administrados antibióticos. Em países desenvolvidos, recomenda-se também a suplementação com vitamina A.[4]
O sarampo afeta anualmente cerca de 20 milhões de pessoas,[1] a maioria das quais nas regiões em desenvolvimento de África e da Ásia.[4] É a doença que mais mortes causa entre as doenças evitáveis por vacina.[10] Em 2013 causou a morte a 96 000 pessoas, uma diminuição em relação às 545 000 em 1990.[11] Estima-se que em 1980 a doença tenha causado 2,6 milhões de mortes.[4] A maior parte das mortes ocorre em crianças com menos de cinco anos de idade.[4] O risco de morte entre os infetados é de cerca de 0,2%,[8] mas pode ascender aos 10% em pessoas desnutridas. Acredita-se que não infete outros animais.[4]
Índice
1 Sinais e sintomas
2 Causa
2.1 Vírus do sarampo
2.2 Transmissão
3 Diagnóstico
4 Prevenção
5 Tratamento
6 Epidemiologia
6.1 Brasil
6.2 Portugal
7 História
8 Referências
Sinais e sintomas |
Período Prodrômico: corresponde ao período de tempo entre os primeiros sintomas da doença e o início dos sinais ou sintomas com base no qual o diagnóstico pode ser estabelecido, alguns dos sintomas possíveis são[12]:
Coriza,
Mal estar geral,
Febre alta(40oC),
Dor de garganta,
Infecção no nariz,
Aversão a luz,
Conjuntivite,
Tosse com catarro,
Dificuldade de ingestão e,
Sinal de Koplik (pequenos pontos brancos rodeados de uma zona vermelha, que se agrupam na mucosa interna das bochechas).
Período Exantemático: Ocorre piora dos sintomas do período prodrômico, e as complicações podem incluir:
Erupções cutâneas que aparecem primeiro na cabeça e "descem" com o tempo para os pés, desaparecem em 7 a 10 dias,
Secreções aumentadas nas vias respiratórias superiores,- Elevada produção de muco nos pulmões,
Voz rouca,
Faringe e boca inflamadas.
Período descamativo: nesse período as manchas escurecem e surge a descamação fina, febre e tosse diminuem sensivelmente.
Possíveis complicações:
Conjuntivite intensa,
Pneumonia,
Infecção no ouvido,
Diarreia,
Encefalite,- raramente pode evoluir para a panencefalite esclerosante subaguda.
Causa |
Vírus do sarampo |
Em 2008, ocorreram 164 000 mortes por sarampo no mundo, cerca de 450 mortes por dia ou 18 mortes a cada hora.[13]
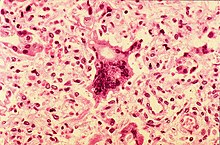
Célula gigante sincicial resultante da fusão de células infectadas pelo vírus do Sarampo.
- Grupo: Grupo V ((-)ssRNA) [ou ARNcs(-)]
- Ordem: Mononegavirales
- Família: Paramyxoviridae
- Gênero: Morbillivirus
- Espécie: Vírus Paramyxoviridae
O vírus do sarampo é um vírus com genoma de ARN simples de sentido negativo (a sua cópia é que é ADN e serve para síntese proteica). É um vírus envelopado (com membrana lipídica externa) pleomórfico com cerca de 150-300 nanômetros.
Induz a fusão de células infectadas formando células gigantes, o que facilita a sua circulação e multiplicação sem ser reconhecido e inativado por anticorpos circulantes, e é resistente ao complemento. Ele infecta as células fundindo a sua membrana (envelope) com a da célula após acoplagem da sua proteína envelopar, ocorrendo a fusão a receptor específico. Reproduz-se no citoplasma da célula. A sua multiplicação destrói as células exceto nos neurônios. Os eritemas cutâneos são causados mais pela acção do sistema imunitário contra o vírus que por ele próprio. A resolução da doença dá imunidade para toda a vida.
Transmissão |

A principal forma de contágio é através da saliva ou outra secreção contaminada.
É espalhada pela tosse, espirros, beijos, pelas gotículas que saem quando se fala e qualquer outra forma de contato com fluidos do nariz de uma pessoa infectada e boca, diretamente ou através de objetos (como copos e talheres). É altamente contagiosa, 90% das pessoas que ainda não possuem imunidade são contaminadas caso compartilhem o mesmo ambiente com uma pessoa infectada por algumas horas por dia (casa, creche, escola, trabalho...). O período contagioso começa 2-4 dias antes do aparecimento das marquinhas pelo corpo e continua até 2-5 dias após o início delas (Infectividade de quatro a nove dias no total). Portanto, crianças com sarampo não devem ir a escola por 5 dias depois do aparecimento das erupções cutâneas e devem informar a escola quando elas aparecem para que as outras crianças sejam vacinadas.[14]
Mais de 95% das mortes por sarampo ocorrem em países subdesenvolvidos com sistemas de saúde deficientes, apesar da vacina ser barata, segura e muito eficaz. Estima-se que mais de 20 milhões de pessoas foram contaminadas pelo sarampo em 2010.[13]
Diagnóstico |
O diagnóstico é clínico devido às características muito típicas, especialmente as manchas de Koplik - manchas brancas na mucosa da boca-parte interna da bochecha. Pode ser feita dosagem de anticorpos em amostra de sangue. As técnicas utilizadas no diagnóstico laboratorial para a detecção são:
- a) (EIE/ELISA) Ensaio imunoenzimático para dosagem de IgM e IgG;
- b) (HI) Inibição da hemaglutinação para dosagem de Ac totais;
- c) Imunofluorescência para dosagem de IgM e IgG;
- d) Neutralização em placa.
No Brasil o mais usado é o ELISA.[15]
Possíveis diagnósticos diferenciais incluem outras doenças exantemáticas febris agudas como rubéola, exantema súbito, dengue, enterites virais, escabiose e sífilis secundária.
Prevenção |

Imunização pela vacina no mundo.

A OMS fez um acordo com um grande número de países para reduzir o número de casos em 95% através da vacinação.
A prevenção é feita por vacinas. Geralmente a criança nasce com algumas células de defesa da mãe protegendo-a e toma a primeira dose de vacina entre o primeiro e o segundo ano de vida, e a segunda dose entre os quatro e os cinco anos. Caso alguma criança seja identificada com a doença é recomendado que todos indivíduos não vacinados da região tomem a vacina imediatamente e os indivíduos contaminados fiquem de repouso em casa longe dos que não tenham a imunidade.
Quando não ocorrem complicações, o doente fica curado em 15 dias, o risco de transmissão se torna nulo apenas depois de 10 dias. Antes disso é recomendado evitar aglomerações.
Graças a vacinação, em todo o mundo o número de casos de sarampo caiu 60% de uma estimativa de 873 000 mortes para 345 000 em 2005. As estimativas para 2008 indicam que o número de mortes caiu para 164 000, com 77% das mortes restantes por sarampo ocorrendo na região do Sudeste Asiático.[16]
Adultos que nunca tomaram a vacina também devem ser vacinados, desde que não tenham condições de risco (imunidade baixa, grávidas, lactantes...). Os riscos de desenvolver complicações e morrer são maiores após os 20 anos. O risco de mortalidade é de cerca de 10-15% para pessoas que desenvolvem complicações em países subdesenvolvidos.[13]
Em 2000, 72% crianças foram vacinadas. Em 2008 esse número já aumentou para 83%. A meta é que 95% delas sejam imunizadas até 2015.[13]
Já foi comprovado, mais de uma vez, que nem a vacina para sarampo, nem a para poliomielite e nem a para rubéola aumentam as chances de autismo ou qualquer transtorno semelhante.[17]
Tratamento |
A maioria das mortes relacionadas com o sarampo são causadas por complicações associadas com a doença. Muitas pessoas desenvolvem conjuntivite, pneumonia e infecções no ouvido em decorrência do sarampo. Complicações são mais comuns em crianças menores de cinco anos de idade, ou adultos com mais de 20 anos de idade.[13] Indivíduos com sistema imunológico enfraquecido são especialmente vulneráveis a complicações.
Pacientes com sarampo devem descansar, beber bastante água e sucos, ter uma alimentação saudável rica em vitaminas, limpar os olhos com água morna, tomar antitérmicos caso tenham febre alta e evitar coçar as manchas para não deixar feridas e cicatrizes.[18]
O consumo de vitamina A ajuda a proteger crianças com menos de dois anos de complicações nos olhos e diminui a mortalidade.[19] Beber soro fisiológico ajuda a prevenir desidratação causada pela diarreia e vômito.[13]
Epidemiologia |
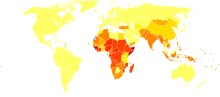
Áreas mais prejudicadas pelo sarampo em 2002 segundo a OMS. África e sudeste asiático são as áreas mais afetadas.
O sarampo é um dos cinco exantemas da infância clássicos, junto com a varicela, rubéola, eritema infeccioso e roséola. É altamente infeccioso e transmitido por secreções respiratórias como espirros e tosse. Após o início de uso da vacina tornou-se raro nos países que a utilizam de forma eficaz, como Brasil e Europa. Contudo, ainda causa 40 milhões de casos e um a dois milhões de mortes por ano em países sem programas de vacinação eficientes. As epidemias tendem a ocorrer a cada dois ou três anos, necessitando do nascimento de novos bebês susceptíveis para se propagar.
Brasil |
A circulação endêmica do vírus do sarampo havia sido interrompida no Brasil, conforme declarou, em julho de 2016, o Comitê Internacional de Avaliação e Documentação da Eliminação do Sarampo. O último caso da doença no país havia sido registado doze meses antes.[20] Esse ultimo caso teria sido no Ceará em julho de 2015[21]. O Brasil ganhou certificado de eliminação do sarampo pela Organização Pan-Americana de Saúde em 2016, mas o Ministério da Saúde declara que o país tem lutado para manter este certificado, uma vez que dois surtos já tinham sido identificados em 2018, um no Amazonas e outro em Roraima, além de casos em outros Estados (Rio de Janeiro, Rio Grande do Sul, Pará, São Paulo e Rondônia), totalizando 1053 casos confirmados até 1º de agosto de 2018, distribuídos conforme quadro a seguir.[22][23] Nesses surtos, e na maioria dos outros casos, o contágio foi relacionados com a importação do vírus, especialmente da Venezuela.[22] Isso ficou comprovado pelo genótipo do vírus (D8) que foi identificado, que é o mesmo que circula na Venezuela. [24].
Quadro - Casos de sarampo no Brasil até 1º de agosto de 2018
| Estado | Nº de casos |
| Amazonas | 742 |
| Roraima | 280 |
| Rio de Janeiro | 14 |
| Rio Grande do Sul | 13 |
| Pará | 2 |
| São Paulo | 1 |
| Rondônia | 1 |
Fonte: Ministério da Saúde[24]
Portugal |
Os mais recentes casos de sarampo reportados e confirmados em Portugal são casos importados de outros países europeus (Reino Unido, França e Roménia), de África (Angola, África do Sul e Etiópia) ou Ásia (China).[25] Desde 2004, Portugal reportou apenas 22 casos confirmados de sarampo. Culturas dos vírus isolados em 2005 e 2008 mostram pertencer ao mesmo genótipo D4.[26] A percentagem da população vacinada contra o sarampo em Portugal é ≥95% (desde 2006) mas ainda persistem regiões onde a população tem uma reduzida imunização (85-94%).[27]
Em setembro de 2016, Portugal eliminou o sarampo. O diploma da Organização Mundial da Saúde, que oficializa a eliminação, foi entregue na Direção-Geral da Saúde.[28]
Em 2017 um surto de sarampo afectou 29 pessoas,[29] das quais uma adolescente não vacinada acabou por morrer devido a complicações associadas a doença. A jovem, tal como a bebé de 13 meses que a contagiou, não estava vacinada contra o sarampo, apesar desta vacina ser gratuita em Portugal desde 1974.[30]
Em 2018 um novo surto atingiu 112 pessoas. Este surto, que acabou por ser identificado como 3 surtos separados e sem ligação epidemiológica, surgiu devido a casos importados da doença[31].
História |

A vacina é feita em duas doses em meses diferentes, pois 15% das pessoas não desenvolve imunidade na primeira dose.
O sarampo hoje é uma doença de infância pouco perigosa, mas não foi sempre assim. A alta mortalidade que provocou nos ameríndios sem defesas imunológicas ou genéticas quando foi introduzido na América, logo após a descoberta de Colombo, indica que a sua introdução na Europa pode ter sido igualmente traumática, e teria provavelmente ocorrido nos últimos séculos da existência do Império Romano - em cujo declínio e queda as suas epidemias combinadas com as da varíola teriam sido fatores importantes.
A doença era desconhecida antes da era cristã; Hipócrates não descreve nada parecido. A epidemia pode ter surgido na Europa nos séculos II e III d.C., matando grande proporção da população totalmente não imune do Império Romano, como mais tarde faria na América, e sendo um fator principal do declínio dessa civilização. Segundo alguns autores conceituados (o historiador William McNeil entre outros) pode ter sido a queda da população de Roma e do seu império devido às doenças antes desconhecidas varíola, sarampo e varicela que diminuiu a população do império ao ponto de leis serem decretadas da hereditariedade das profissões, postos oficiais e redução à servidão dos agricultores antes livres, dando origem ao feudalismo.
Nesse caso de situação de debilidade, os povos germânicos e outros encontraram a oportunidade de se estabelecer nas terras quase vazias devido à epidemia no império, de início com a aquiescência dos oficiais romanos, desesperados com a queda dos rendimentos fiscais. Só depois desta época a varíola e o sarampo se tornaram frequentes na Europa, e naturalmente atingindo as crianças não imunes, ao contrário das epidemias raras, que matam os adultos. A infecção das crianças, com morte das suscetíveis mas imunidade para as sobreviventes, é menos danosa para uma civilização que a de adultos já formados e economicamente ativos - o que explica os graves problemas criados em Roma pela morte de adultos que não tinham encontrado a doença na infância.
Na China o panorama pode ter sido semelhante, e também aí caiu pela mesma altura o Império Han. Julga-se[quem?] que estas doenças foram importadas simultaneamente nessa altura da Índia para as duas grandes civilizações dos extremos da Eurásia, e talvez não por coincidência que foi precisamente nos século I e século II DC que as rotas comerciais para a Índia e a rota da seda para a China foram estabelecidas pela primeira vez, ligando as três regiões com grande débito de mercadorias e comerciantes.
O sarampo foi um dos principais responsáveis pela destruição das populações nativas da América após a sua importação da Europa com Colombo. Juntamente com a Varíola, Varicela e outras doenças, ela matou mais de 90% da população do continente, derrotando e destruindo as civilizações Asteca e Inca muito mais que Hernán Cortés e Francisco Pizarro alguma vez seriam capazes.
A primeira descrição reconhecível do sarampo é atribuída ao médico árabe Ibn Razi (860-932) (conhecido como Rhazes na Europa). O vírus foi isolado apenas em 1954, e a vacina foi desenvolvida em 1963.
Recentemente (2007 e 2011) ocorreram surtos por vários países da Europa, em Israel e no Canadá.[32] Religiosos que se recusaram a ser vacinados foram os mais afetados.[33]
Referências
↑ abcdef Caserta, MT, ed. (setembro de 2013). «Measles». Merck Manual Professional. Merck Sharp & Dohme Corp. Consultado em 23 de março de 2014
↑ abc «Measles (Rubeola) Signs and Symptoms». cdc.gov. 3 de novembro de 2014. Consultado em 5 de fevereiro de 2015
↑ «Pinkbook Measles». www.cdc.gov (em inglês). 24 de julho de 2015. Consultado em 25 de novembro de 2017
↑ abcdefghijklmnop «Measles Fact sheet N°286». who.int. Novembro de 2014. Consultado em 4 de fevereiro de 2015
↑ abcd Conn's Current Therapy 2015: Expert Consult - Online. [S.l.]: Elsevier Health Sciences. 2014. p. 153. ISBN 9780323319560
↑ GBD 2015 Mortality and Causes of Death, Collaborators. (8 de outubro de 2016). «Global, regional, and national life expectancy, all-cause mortality, and cause-specific mortality for 249 causes of death, 1980–2015: a systematic analysis for the Global Burden of Disease Study 2015.». Lancet. 388 (10053): 1459–1544. PMID 27733281. doi:10.1016/S0140-6736(16)31012-1
↑ «Measles (Red Measles, Rubeola)». Dept of Health, Saskatchewan. Consultado em 10 de fevereiro de 2015
↑ abcd Atkinson, William (2011). Epidemiology and Prevention of Vaccine-Preventable Diseases 12 ed. [S.l.]: Public Health Foundation. pp. 301–323. ISBN 9780983263135. Consultado em 5 de fevereiro de 2015
↑ Marx, John A. (2010). Rosen's emergency medicine : concepts and clinical practice 7th ed. Philadelphia: Mosby/Elsevier. 1541 páginas. ISBN 9780323054720
↑ Kabra, SK; Lodhra, R (14 de agosto de 2013). «Antibiotics for preventing complications in children with measles». Cochrane Database of Systematic Reviews. 8: CD001477. PMID 23943263. doi:10.1002/14651858.CD001477.pub4
↑ GBD 2013 Mortality and Causes of Death, Collaborators (17 de dezembro de 2014). «Global, regional, and national age-sex specific all-cause and cause-specific mortality for 240 causes of death, 1990-2013: a systematic analysis for the Global Burden of Disease Study 2013.». Lancet. 385: 117–171. PMC 4340604 . PMID 25530442. doi:10.1016/S0140-6736(14)61682-2
. PMID 25530442. doi:10.1016/S0140-6736(14)61682-2
↑ Sintomas (artigo em espanhol)
↑ abcdef Site da OMS
↑ http://sintomas.com.es/sarampion
↑ http://www.saude.pr.gov.br/modules/conteudo/conteudo.php?conteudo=527
↑ WHO Weekly Epidemiology Record, 4th December 2009 WHO.int
↑ http://www.dominiopublico.gov.br/download/texto/ms000245.pdf
↑ http://drauziovarella.com.br/doencas-e-sintomas/sarampo/
↑ Huiming Y, Chaomin W, Meng M (2005). Yang, Huiming. ed. "Vitamin A for treating measles in children". Cochrane Database Syst Rev (4): CD001479. doi:10.1002/14651858.CD001479.pub3. PMID 16235283.
↑ Redação do G1 (26 de julho de 2016). «Sarampo está eliminado do Brasil, segundo comitê internacional». G1. Consultado em 26 de julho de 2016
↑ «Sarampo está eliminado do Brasil, segundo comitê internacional». Bem Estar. 26 de julho de 2016
↑ ab «Brasil já tem mais de mil casos de sarampo em 2018, segundo Ministério da Saúde». G1
↑ Saúde, Ministério da. «Ministério da Saúde atualiza casos de sarampo». portalms.saude.gov.br. Consultado em 2 de agosto de 2018
↑ ab Saúde, Ministério da. «Ministério da Saúde atualiza casos de sarampo». portalms.saude.gov.br. Consultado em 2 de agosto de 2018
↑ Descrição dos surtos e casos isolados registados em Portugal, 2004-2012. Direcao Geral de Saude 2013. Site: [1]
↑ Gíria M, Rebelo-de-Andrade H, Fernandes T, Pedro S, Freitas G. Report on the measles situation in Portugal. Euro Surveill. 2008;13(42):pii=19010. Site: [2]
↑ Programa Nacional de Eliminação do Sarampo. Direção Geral de Saúde (2013). Site: [3]
↑ «Sarampo e rubéola estão erradicados em Portugal»
↑ «Portugueses querem vacinas obrigatórias»
↑ Group, Global Media (19 de abril de 2017). «Saúde - Jovem de 17 anos que morreu com sarampo não estava vacinada». DN
↑ Augusto, Gonçalo Figueiredo; Cruz, Diogo; Silva, Andreia; Pereira, Natália; Aguiar, Bárbara; Leça, Ana; Serrada, Elisabete; Valente, Paula; Fernandes, Teresa (12 de julho de 2018). «Challenging measles case definition: three measles outbreaks in three Health Regions of Portugal, February to April 2018». Eurosurveillance (em inglês). 23 (28). ISSN 1560-7917. doi:10.2807/1560-7917.es.2018.23.28.1800328
↑ http://www.euro.who.int/__data/assets/pdf_file/0003/142176/WHO_EPI_Brief__May_2011e.pdf
↑ Rotem, Tamar (August 11, 2007). "Current measles outbreak hit ultra-Orthodox the hardest". Haaretz. Retrieved 2008-07-10.