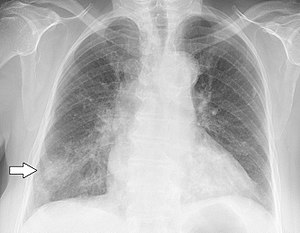
Lunginflammation
.mw-parser-output .infobox{border:1px solid #aaa;background-color:#f9f9f9;color:black;margin:.5em 0 .5em 1em;padding:.2em;float:right;clear:right;width:22em;text-align:left;font-size:88%;line-height:1.6em}.mw-parser-output .infobox td,.mw-parser-output .infobox th{vertical-align:top;padding:0 .2em}.mw-parser-output .infobox caption{font-size:larger}.mw-parser-output .infobox.bordered{border-collapse:collapse}.mw-parser-output .infobox.bordered td,.mw-parser-output .infobox.bordered th{border:1px solid #aaa}.mw-parser-output .infobox.bordered .borderless td,.mw-parser-output .infobox.bordered .borderless th{border:0}.mw-parser-output .infobox-showbutton .mw-collapsible-text{color:inherit}.mw-parser-output .infobox.bordered .mergedtoprow td,.mw-parser-output .infobox.bordered .mergedtoprow th{border:0;border-top:1px solid #aaa;border-right:1px solid #aaa}.mw-parser-output .infobox.bordered .mergedrow td,.mw-parser-output .infobox.bordered .mergedrow th{border:0;border-right:1px solid #aaa}.mw-parser-output .infobox.geography{border:1px solid #ccd2d9;text-align:left;border-collapse:collapse;line-height:1.2em;font-size:90%}.mw-parser-output .infobox.geography td,.mw-parser-output .infobox.geography th{border-top:solid 1px #ccd2d9;padding:0.4em 0.6em 0.4em 0.6em}.mw-parser-output .infobox.geography .mergedtoprow td,.mw-parser-output .infobox.geography .mergedtoprow th{border-top:solid 1px #ccd2d9;padding:0.4em 0.6em 0.2em 0.6em}.mw-parser-output .infobox.geography .mergedrow td,.mw-parser-output .infobox.geography .mergedrow th{border:0;padding:0 0.6em 0.2em 0.6em}.mw-parser-output .infobox.geography .mergedbottomrow td,.mw-parser-output .infobox.geography .mergedbottomrow th{border-top:0;border-bottom:solid 1px #ccd2d9;padding:0 0.6em 0.4em 0.6em}.mw-parser-output .infobox.geography .maptable td,.mw-parser-output .infobox.geography .maptable th{border:0;padding:0}
| Lunginflammation | |
| Synonymer: pneumoni | |
| latin: pneumonia | |
 | |
| Klassifikation och externa resurser | |
|---|---|
| ICD-10 | J12, J13, J14, J15,J16, J17, J18, P23 |
| ICD-9 | 480-486, 770.0 |
| DiseasesDB | 10166 |
| MedlinePlus | 000145 |
| eMedicine | topic list |
| MeSH | svensk engelsk |
| 1177 Vårdguiden | Lunginflammation |
Lunginflammation är en sjukdom som drabbar lungorna och påverkar framförallt de mikroskopiska luftsäckarna där.[1][2] Det inflammatoriska tillståndet orsakas vanligtvis av en infektion av virus eller bakterier. Mer sällan kan man få lunginflammation också av andra mikroorganismer, vissa läkemedel eller andra tillstånd, till exempel autoimmuna sjukdomar.[1][3]
Innehåll
1 Symptom, förebyggande och behandling
2 Prognos och epidemiologi
3 Tecken och symptom
4 Orsak
4.1 Bakterier
4.2 Virus
4.3 Svampar
4.4 Parasiter
4.5 Idiopatisk
5 Patofysiologi
5.1 Viral
5.2 Bakteriell
6 Diagnos
6.1 Kroppslig undersökning
6.2 Tomografi
6.3 Mikrobiologi
6.4 Klassificering
6.5 Differentialdiagnos
7 Förebyggande
7.1 Vaccination
7.2 Övrigt
8 Behandling
8.1 Bakterier
8.2 Virus
8.3 Aspiration
9 Prognos
9.1 Kliniska prediktionsregler
9.2 Pleurautgjutning, empyem och abscess
9.3 Andnings- och cirkulationssvikt
10 Epidemiologi
10.1 Barn
11 Historik
12 Samhälle och kultur
13 Referenser
13.1 Bibliografi
14 Externa länkar
Symptom, förebyggande och behandling |
Typiska symptom inkluderar hosta, bröstsmärta, feber och andningssvårigheter.[4] Diagnostiska verktyg inkluderar röntgenstrålning och undersökning av upphostat slem. Det finns vaccin för att förebygga vissa typer av lunginflammation. Vilken behandling som sätts in beror på varför man fått lunginflammationen. Förmodad bakteriell lunginflammation behandlas med antibiotika. Om lunginflammationen är allvarlig, blir den drabbade i allmänhet inlagd på sjukhus.
Prognos och epidemiologi |
Varje år drabbas cirka 450 miljoner människor av lunginflammation, vilket motsvarar sju procent av världens befolkning, och leder till cirka fyra miljoner dödsfall. Även om William Osler på 1800-talet betraktade lunginflammation som "huvudorsaken till dödsfall bland människor",[5] har införandet av antibiotisk behandling och vaccin under 1900-talet lett till en förbättrad överlevnad.[6] Lunginflammation är fortfarande huvudorsaken till dödsfall i utvecklingsländer och bland mycket gamla, mycket unga och kroniskt sjuka människor.[6][7]
Tecken och symptom |
| Symtom och deras frekvens[8] | |
|---|---|
| Symptom | Frekvens |
| Hosta | 79–91 % |
| Trötthet | 90 % |
| Feber | 71–75 % |
| Andfåddhet | 67–75 % |
| Sputum (slem) | 60–65 % |
| Bröstsmärta | 39–49 % |
Människor med infektiös lunginflammation har ofta hosta med slem, feber åtföljt av frossa, andfåddhet, skarp eller stickande bröstsmärta vid djupa andetag och en ökad andningsfrekvens.[9] Hos äldre människor kan förvirring vara det mest framträdande tecknet.[9] De typiska tecknen och symptomen hos barn under fem år är feber, hosta och snabb eller tung andning.[10]
Feber är inte ett specifikt kännetecken, eftersom det förekommer vid många andra vanliga sjukdomar och kanske inte uppträder hos personer som är allvarligt sjuka eller undernärda. Dessutom har barn som är under två månader ofta ingen hosta.[10] Mer allvarliga tecken och symptom kan inkludera: blåfärgad hud, minskad törst, krampanfall, ihållande kräkningar, extrema temperaturer, eller sänkt medvetandegrad.[10][11]
Lunginflammation har ofta samma symptom oavsett om den orsakats av bakterier eller virus.[12] I en del fall är det förknippat med klassiska, men icke-specifika kliniska kännetecken. Lunginflammation som är orsakad av legionella kan ge buksmärta, diarré eller förvirring,[13] medan lunginflammation orsakad av pneumokocker är förknippat med rostfärgat upphostat slem,[14] och lunginflammation orsakad av Klebsiella kan ge blodblandat slem som hostas upp som ofta beskrivs som "vinbärsgelé".[8] Blodsputum (kallat hemoptys) kan också förekomma vid tuberkulos, gramnegativ lunginflammation och lungabscesser och ännu vanligare med akut bronkit.[11] Lunginflammation orsakad av mykoplasma kan förekomma i samband med uppsvullnad av lymfkörtlarna i nacken, ledvärk, eller en mellanöreinflammation.[11]Ronki förekommer oftare vid viral än bakteriell lunginflammation.[12]
Orsak |
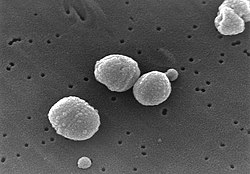
Pneumokocker, bakterier som ofta orsakar lunginflammation, avbildade med elektronmikroskop
Lunginflammation beror först och främst på infektioner orsakade av bakterier eller virus och mer sällan svampar och parasiter. Även om fler än 100 stammar med smittagens har identifierats, orsakas flertalet av fallen endast av några få av dessa. Infektioner med både virus och bakterier kan förekomma i upp till 45 % av infektionerna hos barn och i 15 % av infektionerna hos vuxna.[6] Ett orsakande agens kan inte isoleras i ungefär hälften av fallen, trots noggranna analyser.[15]
Termen "lunginflammation" används ibland i bredare bemärkelse för tillstånd som leder till inflammation i lungorna (som till exempel orsakas av autoimmuna sjukdomar, kemiska brännskador eller läkemedelsreaktioner), men sådan inflammation benämns mer korrekt pneumonit.[16][17] Smittagens delades förr in i "typiska" såväl som "atypiska" beroende på vilka symptom de förväntades ge, men det finns inga belägg som stödjer denna uppdelning, så därför läggs det inte längre någon vikt vid detta.[18]
Tillstånd och riskfaktorer som ger ökad mottaglighet för lunginflammation inkluderar: rökning, immunbrist, alkoholism, kronisk obstruktiv lungsjukdom, kronisk njursjukdom och leversjukdom.[11] Användning av syrahämmande läkemedel – till exempel protonpumpshämmare eller H2-blockerare- förknippas med en ökad risk[19] att drabbas av lunginflammation. Äldre är också mer benägna att drabbas av lunginflammation.[11]
Bakterier |
Bakterier är den vanligaste orsaken till samhällsförvärvad pneumoni (CAP), där pneumokocker har kunnat isoleras i nästan 50 % av fallen.[20][21] Andra bakterier som ofta isoleras inkluderar: Haemophilus influenzae i 20 %, Chlamydophila pneumoniae i 13 % och Mycoplasma pneumoniae i 3 % av fallen,[20]Staphylococcus aureus; Moraxella catarrhalis; Legionella pneumophila och gramnegativa bakterier.[15] Ett antal läkemedelsresistenta stammar av ovan nämnda infektioner blir allt vanligare, inklusive läkemedelsresistenta pneumokocker (DRSP) och (MRSA).[11]
Spridningen av organismer underlättas när riskfaktorer föreligger.[15]Alkoholism förknippas med pneumokocker, anaeroba organismer och Mycobacterium tuberculosis; rökning främjar effekterna av pneumokocker, Haemophilus influenzae, Moraxella catarrhalis och Legionella pneumophila. Exponering för fåglar förknippas med Chlamydia psittaci; lantbruksdjur med Coxiella burnetti; aspiration av maginnehåll med anaeroba organismer och cystisk fibros med Pseudomonas aeruginosa och Staphylococcus aureus.[15] Pneumokocker är vanligare på vintern[15] och bör misstänkas hos personer som aspirerar en stor mängd anaeroba organismer.[11]
Virus |
Hos vuxna svarar virus för cirka en tredjedel[6] och hos barn för cirka 15 % av lunginflammationsfallen.[22] Bland annat följande agens är ofta inblandade: rhinovirus, coronavirus, influensavirus, respiratoriskt syncytialvirus (RSV), adenovirus.[6][23]Herpes simplex-virus orsakar sällan lunginflammation, förutom i grupper såsom: nyfödda, personer med cancer, mottagare av transplantat och människor med avsevärda brännskador.[24] Människor som genomgått en organtransplantation eller de som på annat sätt är immunsupprimerade får oftare lunginflammation orsakad av cytomegalovirus.[22][24] Individer med virusinfektioner kan få sekundära infektioner av pneumokocker, Staphylococcus aureus, eller Haemophilus influenza, framför allt när de samtidigt har andra hälsoproblem.[11][22] Olika virus dominerar under olika perioder av året. Exempelvis kan influensa under influensasäsongen stå för mer än hälften av alla virala fall.[22] Utbrott av andra virus, såsom hantavirus och coronavirus inträffar också ibland.[22]
Svampar |
Lunginflammation orsakad av svamp är sällsynt, men uppkommer oftast hos personer med försvagat immunsystem till följd av AIDS, immunsuppressiva läkemedel eller andra medicinska problem.[15][25] Det orsakas i de flesta fall av Histoplasma capsulatum, blastomyces, Cryptococcus neoformans, Pneumocystis jiroveci och Coccidioides immitis. Histoplasmos är vanligast i Mississippi-deltat, och coccidioidomykos är vanligast i sydvästra USA.[15] Antalet fall ökade under den senare delen av 1900-talet på grund av ökat resande och antalet immunsupprimerade i befolkningen.[25]
Parasiter |
En mängd olika parasiter kan påverka lungorna, inklusive: Toxoplasma gondii, Strongyloides stercoralis,Ascaris lumbricoides och Plasmodium malariae.[26] Dessa organismer går vanligtvis in i kroppen via direkt hudkontakt, näringstillförsel eller via en insekt.[26] Förutom Paragonimus westermani påverkar de flesta parasiter inte lungorna specifikt, men de påverkas sekundärt.[26] En del parasiter, framför allt de som hör till släktena Ascaris och Strongyloides, stimulerar en stark eosinofil reaktion, vilken kan leda till eosinofil pneumoni.[26] Vid andra infektioner, såsom malaria, påverkas lungan framförallt beroende på cytokininducerad, systemisk inflammation.[26] I industriländerna förekommer dessa infektioner oftast hos människor som återvänder från resor eller hos immigranter.[26] Globalt är dessa infektioner vanligast hos de som har immunbrist.[27]
Idiopatisk |
Idiopatisk interstitiell pneumoni eller icke-infektiös pneumoni[28] är en klass av diffusa lungsjukdomar. De inkluderar: diffus alveolär skada, organiserande pneumoni, icke-specifik interstitiell pneumoni, lymfocytisk interstitiell pneumoni, deskvamativ interstitiell pneumoni, respiratorisk bronkiolit-associerad interstitiell lungsjukdom och vanlig interstitiell pneumoni.[29]
Patofysiologi |
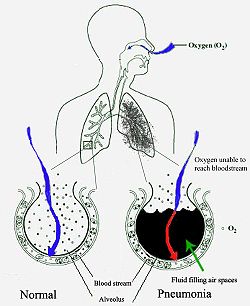
Lunginflammation fyller lungans alveoler med vätska, vilket hindrar syresättningen. Alveolen till vänster är normal, medan den till höger är full av vätska p.g.a. lunginflammation.
Lunginflammation börjar ofta som en övre luftvägsinfektion, som förflyttar sig till de nedre luftvägarna.[30]
Viral |
Virus kan nå lungan via en mängd olika vägar. Respiratoriskt syncytialvirus (RSV) smittar vanligtvis genom att man vidrör föremål och därefter sina ögon eller näsa.[22] Andra virusinfektioner uppkommer när kontaminerade luftburna droppar inandas genom mun eller näsa.[11] När de väl tagit sig in i de övre luftvägarna kan de förflytta sig in i lungorna, där de invaderar de celler som omsluter luftvägarna, alveolerna, eller lungparenkymet.[22] En del virus, till exempel mässling och herpes simplex, kan nå lungorna via blodet.[31] Angreppet av lungorna kan leda till olika grader av celldöd.[22] När immunsystemet svarar på infektionen kan det till och med uppstå mer skada på lungorna.[22]Vita blodkroppar, i huvudsak mononukleär(a) celler, är huvudorsaken till att inflammationen uppstår.[31] Förutom att lungorna tar skada, påverkar många virus även andra organ, vilket därmed stör andra kroppfunktioner. Virus gör också kroppen mer känslig för bakterieinfektioner. På detta sätt kan bakteriell lunginflammation uppstå som en komorbiditet.[23]
Bakteriell |
De flesta bakterier kommer in i lungorna via små aspirationer av organismer, som finns i hals eller näsa.[11] Hälften av alla normala människor aspirerar lite när de sover.[18] Även om halsen alltid innehåller bakterier, finns där endast potentiellt infektiösa bakterier under vissa tidsperioder och vissa förhållanden.[18] En minoritet av bakterietyper, till exempel Mycobacterium tuberculosis och Legionella pneumophila når lungorna via kontaminerade, luftburna, små droppar.[11] Bakterier kan även spridas via blodet.[12] När bakterierna väl kommit in i lungorna kan de invadera utrymmena mellan celler och alveoler, där makrofager och neutrofiler (typer av vit blodkroppar) försöker inaktivera bakterierna.[32] Neutrofilerna frisätter även cytokiner, vilket ger upphov till en allmän aktivering av immunsystemet.[33] Detta leder till feber, frossa och trötthet, vilket är vanligt vid bakteriell lunginflammation.[33] Neutrofilerna, bakterierna och vätskan från omgivande blodkärl fyller alveolerna, vilket gör att det går att se ett infiltrat på thoraxröntgen.[34]
Diagnos |
Crackles (filinformation) Rassel hörs på en person som drabbats av lunginflammation. (Stetoskopinspelning) |
Lunginflammation diagnostiseras i normala fall baserat på en kombination av fysiska tecken och thoraxröntgen.[35] Den underliggande orsaken kan emellertid vara svår att bekräfta, eftersom det inte finns något definitivt test som kan skilja mellan bakteriella och icke-bakteriella källor.[6][35]Världshälsoorganisationen har gett en klinisk definition på lunginflammation hos barn baserat på antingen hosta, eller svårigheter att andas och en snabb andningsfrekvens, indragen bröstkorg eller minskad medvetandegrad.[36] En snabb andningsfrekvens definieras som fler än 60 andetag per minut hos barn yngre än två månader, 50 andetag per minut hos barn som är två månader till 1 år eller mer än 40 andetag per minut hos barn som är 1 till 5 år.[36] Hos barn är ökad andningsfrekvens och indragen nedre del av bröstkorgen känsligare tecken än att lyssna efter rassel i bröstet med ett stetoskop.[10]
Hos vuxna behövs det i allmänhet inga utredningar vid lindriga fall.[37] Risken för lunginflammation är mycket låg om alla vitala tecken och auskultation är normala.[38] För personer som behöver läggas in på sjukhus rekommenderas pulsoximetri, lungröntgen och blodprover – inklusive fullständig blodkroppsräkning, serumelektrolyter, C-reaktivt protein (CRP) och i förekommande fall leverfunktions-prov.[37] Diagnosen influensaliknande sjukdom kan ställas baserat på tecken och symptom, men en influensainfektion måste testas för att bekräftas.[39] Därför baseras en behandling ofta på förekomst av influensa i samhället eller på ett snabbt influensaprov.[39]
Kroppslig undersökning |
Kroppslig undersökning kan ibland avslöja lågt blodtryck, hög hjärtfrekvens, eller låg syrgasmättnad.[11] Andningsfrekvensen kan vara snabbare än normal och detta kan förekomma en eller två dagar före andra tecken.[11][18] Undersökning av bröstkorgen kan visa att det är normalt, men kan visa på minskad utvidgning av bröstkorgen på den påverkade sidan. Skarpa andningsljud som förs från de större luftvägarna genom den inflammerade lungan benämns bronkialandning och hörs vid auskultation med ett stetoskop.[11] Rassel kan höras ovanför det påverkade området under inandning.[11]Perkussion kan vara dämpad över den påverkade lungan och ökad, snarare än minskad, resonansen i talet skiljer lunginflammation från pleurautgjutning.[9]
Tomografi |

Lungröntgen används ofta vid diagnostik.[10] Hos människor med lindrig sjukdom behövs tomografi endast utföras för dem som har potentiella komplikationer, för de som inte har förbättrats med behandling, eller för dem, vars orsak till sjukdomen är okänd.[10][37] Om en person är sjuk nog för att behöva bli inlagd på sjukhus, rekommenderas lungröntgen.[37] Fynden överensstämmer inte alltid med sjukdomens allvarlighetsgrad och särskiljer inte mellan bakterieinfektioner och virusinfektioner på ett tillförlitligt vis.[10]
Röntgenbilder av lunginflammation kan klassificeras som lobär pneumoni, bronkopneumoni, och interstitiell pneumoni.[40] Bakteriell, samhällsförvärvad pneumoni, visar traditionellt lunginfiltrat i ett segment av lunglob, vilket är känt som lobär pneumoni.[20] Fynden kan emellertid variera och andra mönster är vanliga i andra typer av lunginflammation.[20] Vid aspirationspneumoni kan bilaterala opaciteter förekomma, företrädesvis i lungbaserna och på höger sida.[20] Röntgenbilder av viruspneumoni kan se normala ut, vara hyperuppblåsta, ha bilaterala fläckiga områden eller likna bakteriell pneumoni med lobärt infiltrat.[20] Eventuellt påträffas inga radiologiska fynd i sjukdomens tidiga stadier, framför allt inte vid dehydrering. De kan också vara svåra att tolka för dem som är överviktiga eller tidigare har haft lungsjukdom.[11]Datortomografi kan ge ytterligare information i fall som annars inte kan avgöras.[20]
Mikrobiologi |
För patienter som behandlas i den öppna sjukvården är det inte kostnadseffektivt att bestämma det orsakande agenset och det ändrar vanligtvis inte heller behandlingen.[10] För människor som inte svarar på behandling kan sputumodling övervägas och odling av tuberkulosbakterier görs för personer med kronisk produktiv hosta.[37] Tester som utförs på andra specifika organismer kan av hälsoskäl rekommenderas under utbrott.[37] För de som är sjukhusinlagda på grund av allvarlig sjukdom rekommenderas sputum- och blododlingar,[37] såväl som test för antigen mot Legionella och streptokocker i urinprov.[41] Virusinfektioner kan bekräftas via detektion av antingen viruset eller dess antigener med bland annat virusodling eller polymeraskedjereaktion (PCR).[6] Med rutinmässiga mikrobiologiska tester fastställs det orsakande agenset endast i 15 % av fallen.[9]
Klassificering |
Pneumonit syftar på lunginflammation; pneumoni syftar på pneumonit, vanligtvis på grund av infektion men ibland icke-infektiös, och kännetecknas dessutom av lunginfiltrat.[42] Lunginflammation klassificeras vanligtvis efter platsen eller sättet den förvärvats på: samhällsförvärvad, aspiration, sjukvårdsassocierad, sjukhusförvärvad och ventilatorassocierad pneumoni.[20] Den kan också klassificeras utifrån det område av lungan som är påverkat: lobär lunginflammation, bronkopneumoni och akut interstitiell pneumoni,[20] eller av den förorsakande organismen.[43] Lunginflammation hos barn kan dessutom baserat på tecken och symptom klassificeras som icke-allvarlig, allvarlig eller mycket allvarlig.[44]
Differentialdiagnos |
Flera sjukdomar ge liknande tecken och symptom som lunginflammation, till exempel: kronisk obstruktiv lungsjukdom(COPD), astma, lungödem, bronkiektasi, lungcancer och lungemboli.[9] Till skillnad från lunginflammation orsakar astma och COPD vanligtvis väsningar; lungödem ger ett onormalt elektrokardiogram; cancer och bronkiektasi ger långvarig hosta; och lungemboli ger akut debut av skarp bröstsmärta och andfåddhet.[9]
Förebyggande |
Metoder för att förebygga lunginflammation inkluderar vaccination, miljömässiga åtgärder och lämplig behandling av andra hälsoproblem.[10] Den allmänna uppfattningen är att om lämpliga förebyggande åtgärder sätts in globalt går det att minska dödligheten bland barn med 400 000 och om korrekt behandling vore tillgänglig i hela världen skulle spädbarnsdödligheten kunna minska med ytterligare 600 000.[12]
Vaccination |
Vaccination förebygger uppkomst av vissa lunginflammationer orsakade av bakterier och virus bland såväl barn som vuxna. Influensavaccin är i ringa grad effektiva mot influensa A och B.[6][45]Centers for Disease Control and Prevention (CDC) rekommenderar årlig vaccination för alla personer från och med 6 månaders ålder och äldre.[46] Svenska Folkhälsomyndigheten rekommenderar influensavaccin till riskgrupper, exempelvis äldre, personer med lungsjukdom eller gravida personer.[47] Om sjukvårdsanställda vaccineras minskar risken för viruspneumoni bland deras patienter.[41] Vid utbrott av influensa kan läkemedel som amantadin eller rimantadin vara till hjälp för att förebygga sjukdomen.[48] Det är okänt om zanamivir eller oseltamivir är effektiva, eftersom det företag som framställer oseltamivir har vägrat att släppa prövningsdata för oberoende analys.[49]
Det finns bra belägg för att använda vaccinationer mot Haemophilus influenzae och pneumokocker.[30] Vaccination av barn mot pneumokocker har lett till minskad förekomst av dessa infektioner hos vuxna, eftersom många vuxna blir smittade av barn. Ett pneumokockvaccin finns att tillgå för vuxna och har visat sig minska risken för invasiv pneumokocksjukdom.[50] Andra vaccin, som visat sig ha en skyddande effekt mot lunginflammation, är: kikhosta, vattkoppor och mässling.[51]
Övrigt |
Både rökavvänjning[37] och minskning av luftföroreningar inomhus, till exempel från matlagning vid eldning med ved eller gödsel inomhus, rekommenderas.[10][12] Rökning ser ut att vara den enskilt största riskfaktorn för pneumokockpneumoni hos vuxna som i andra avseenden är friska.[41] God handhygien och att hosta i armvecket kan också vara effektiva förebyggande åtgärder.[51] De som är sjuka kan också bära andningsskydd för att förebygga smitta.[41]
Lämplig behandling av underliggande sjukdomar (till exempel HIV/Aids, diabetes mellitus och undernäring) kan minska risken att drabbas av lunginflammation.[12][51][52] Om barn som är yngre än sex månader endast får bröstmjölk, minskar såväl risken att drabbas av sjukdom som dess allvarlighetsgrad.[12] För dem med HIV/Aids och ett CD4-tal på under 200 celler/ul, minskas risken att drabbas av pneumocystis-pneumoni med antibiotikan trimetoprim/sulfametoxazol [53]. Den kan även vara användbar för att förebygga sjukdom hos de som är immunkomprometterade, men inte har HIV.[54]
Om gravida kvinnor testas för grupp B-streptokocker och Chlamydia trachomatis och vid behov behandlas med antibiotika, minskar förekomsten av lunginflammation hos spädbarn.[55][56] Förebyggande åtgärder för att förhindra överföring av HIV från moder till barn kan också vara effektivt.[57] Att suga mun och hals på spädbarn som har mekonium-färgat fostervatten har inte visat sig minska förekomsten av aspirationspneumoni och kan potentiellt vara skadligt[58] och därför rekommenderas oftast inte denna metod.[58] Hos svaga, äldre personer kan god munhälsa minska risken för aspirationspneumoni.[59]
Behandling |
| CURB-65 (förvirring, urea, andningsfrekvens, blodtryck) | |
|---|---|
| Symptom | Poäng |
Confusion | 1 |
Urea>7 mmol/l | 1 |
Respiratory rate>30 | 1 |
SBP<90mmHg, DBP<60 mmHg | 1 |
| Age>=65 | 1 |
I normala fall räcker det med oral antibiotika, vila, enkla analgetika och vätska för ett fullständigt tillfrisknande.[37] Men de som har andra sjukdomar, äldre personer eller personer som har avsevärda andningssvårigheter kan kräva mer avancerad vård. Om symptomen förvärras, lunginflammationen inte förbättras med behandling i hemmet eller om det uppstår komplikationer, kan sjukhusinläggning vara nödvändig.[37] Globalt sett leder cirka 7–13 % av fall hos barn till sjukhusinläggning,[10] medan 22 till 42 % vuxna med samhällsförvärvad pneumoni tas in på sjukhus.[37]CURB-65-poängen är användbar för att fastställa om vuxna behöver läggas in på sjukhus.[37] Om poängen är 0 eller 1 kan människorna i normala fall behandlas hemma, om poängen är 2 krävs det en kort sjukhusvistelse eller noggrann uppföljning och om poängen är 3-5 rekommenderas sjukhusinläggning.[37] Barn med andnöd eller en syrgasmättnad på under 90 % bör läggas in på sjukhus.[60] Det har ännu inte fastställts hur användbart lungsjukgymnastik är vid lunginflammation.[61]icke-invasiv ventilation kan vara till fördel för personer som är inlagda på intensivvårdsavdelning.[62] Receptfri hostmedicin har inte visat sig vara effektiv[63] och inte heller användningen av zink hos barn.[64] Det finns inte tillräckligt med forskningsresultat gällande slemlösande läkemedel.[63]
Bakterier |
Antibiotika förbättrar utfallet hos de med bakteriell pneumoni.[65] Val av antibiotika beror till att börja med personens egenskaper, såsom ålder och underliggande hälsa, samt var personen smittats. I Storbritannien rekommenderas vid samhällsförvärvad pneumonii första hand empirisk behandling med amoxicillin eller alternativt doxycyklin eller claritromycin.[37] I Nordamerika, där de "otypiska" formerna av samhällsförvärvad pneumoni är vanligare, har makrolider (till exempel azitromycin eller erytromycin) och doxycyklin blivit vanligare än amoxicillin som förstahandspreparat för vuxna poliklinikpatienter.[21][66] För barn med lindriga eller måttliga symptom förblir amoxicillin förstahandspreparat.[60] Med tanke på att de kliniska fördelarna är ringa, avråds användning av fluorokinoloner i okomplicerade fall på grund av oro för biverkningar och resistensutveckling.[21][67] Behandlingstiden har traditionellt sett varit sju till tio dagar, men fler och fler belägg antyder att kortare kurer (tre till fem dagar) är lika effektiva.[68] Rekommendationerna för sjukhusförvärvad lunginflammation inkluderar tredje och fjärde generationens cefalosporiner, karbapenemer, fluorokinoloner, aminoglykosider och vankomycin.[69] Dessa antibiotika administreras ofta intravenöst och används i kombination.[69] För de som behandlas på sjukhus förbättras 90 % med det antibiotika som först administreras.[18]
Virus |
Neuraminidashämmare kan användas för att behandla viruspneumoni som orsakats av influensavirus (influensavirus typ A och influensavirus typ B).[6] Inga specifika antivirala läkemedel rekommenderas för andra typer av samhällsförvärvade viruspneumonier, såsom SARS coronavirus, adenovirus, hantavirus och parainfluensavirus.[6] Influensavirus typ A kan behandlas med rimantadin eller amantadin, medan influensavirus typ A eller B kan behandlas med oseltamivir, zanamivir eller peramivir.[6] De gör mest nytta om de sätts in inom 48 timmar efter det första symptomet.[6] Många stammar av H5N1 influensavirus typ A, även känd som fågelinfluensa, har visat sig vara resistenta mot rimantadin och amantadin.[6] Användning av antibiotika mot viruspneumoni rekommenderas av en del experter, eftersom det inte går att utesluta en komplicerande bakterieinfektion.[6]British Thoracic Society rekommenderar att antibiotika undanhålls för de som är lindrigt sjuka.[6] Det är kontroversiellt huruvida kortikosteroider bör användas.[6]
Aspiration |
I allmänhet behandlas aspirationspneumonit konservativt med antibiotika som endast är avsedd för aspirationspneumoni.[70] Val av antibiotika beror på flera faktorer, som vilken organism som misstänks ligga bakom och om pneumonin varit samhälls- eller sjukhusförvärvad. Vanliga alternativ inkluderar klindamycin, en kombination av ett betalaktamantibiotika och metronidazol, eller en aminoglykosid.[71]Kortikosteroider används ibland vid aspirationspneumoni, men det finns begränsat med belägg som stödjer deras effektivitet.[70]
Prognos |
Med behandling stabiliserar sig de flesta typer av bakteriell pneumoni inom 3–6 dagar.[72] Det tar ofta några veckor innan de flesta symptomen försvinner.[72] Röntgenfynd försvinner normalt inom fyra veckor och mortaliteten är låg (lägre än 1 %).[11][73] För äldre eller för människor som har andra lungproblem kan det ta mer än 12 veckor att tillfriskna. För personer som behöver bli inlagda på sjukhus kan mortaliteten vara så hög som 10 % och för de som kräver intensivvård kan den nå 30–50 %.[11] Lunginflammation är den vanligaste sjukhusförvärvade infektionen som leder till döden.[18] Innan det fanns antibiotika var dödligheten hos sjukhusinlagda i normala fall 30 %.[15]
Komplikationer kan inträffa, framför allt hos äldre människor och för dem med underliggande hälsoproblem.[73] Dessa kan bland annat inkludera: empyem, lungabscess, bronchiolitis obliterans, acute respiratory distress syndrome, sepsis och ett förvärrande av underliggande hälsoproblem.[73]
Kliniska prediktionsregler |
Kliniska prediktionsregler har utvecklats för att på ett mer objektivt sätt prognostisera följderna av en lunginflammation.[18] Dessa regler används ofta för att fastställa om personen i fråga ska läggas in på sjukhus eller inte.[18]
Pneumonia severity index (eller PSI-poäng)[18]
CURB-65-poäng, som tar symptomens allvarlighetsgrad, eventuella underliggande sjukdomar samt åldern med i beräkningen.[74]
Pleurautgjutning, empyem och abscess |

En pleurautgjutning: enligt lungröntgen. A-pilen indikerar vätskelager i höger sida av bröstet. B-pilen indikerar bredden på den högra lungan. Lungvolymen är reducerad på grund av ansamlingen av vätska runt lungan.
Vid lunginflammation kan det bildas vätskeansamling i utrymme som omger lungan.[75] Ibland infekterar mikroorganismer denna vätska, vilket orsakar empyem.[75] För att särskilja ett empyem från en vanligare enkel parapneumonisk utgjutning kan vätskan samlas in med en nål (torakocentes) och undersökas.[75] Om undersökningen visar tecken på empyem måste all vätska dräneras, vilket ofta kräver dräneringskateter.[75] I svåra fall av empyem kan det bli nödvändigt med operation.[75] Om den infekterade vätskan inte dräneras kan det hända att infektionen består, eftersom antibiotika inte tränger igenom pleurahålan tillräckligt bra. Om vätskan är steril, måste den endast dräneras om den förorsakar symptom eller inte försvinner med tiden.[75]
Ibland bildar bakterier i lungan en ficka med infekterad vätska kallad lungabscess.[75] Lungabscesser kan i normala fall ses med lungröntgen, men ofta krävs det datortomografi av lungorna för att bekräfta diagnosen.[75] Abscesser uppkommer typiskt vid aspirationspneumoni och innehåller ofta flera typer av bakterier. I normala fall räcker det med en långvarig antibiotikabehandling för att behandla lungabscess, men ibland måste abscessen dräneras av en kirurg, eller radiolog.[75]
Andnings- och cirkulationssvikt |
Lunginflammation kan leda till andningssvikt genom att utlösa acute respiratory distress syndrome (ARDS), förorsakas av en kombination av infektion och inflammationssvar. Lungorna fylls snabbt med vätska och blir stela. Denna stelhet i kombination med grava svårigheter att extrahera syre på grund av den alveolära vätskan kan kräva långa perioder med mekanisk ventilation för överlevnad.[22]
Sepsis är en potentiell komplikation av lunginflammation, men den förekommer typiskt endast hos människor med dålig immunitet eller hyposplenism. De organismer som vanligen är inblandade är pneumokocker, Haemophilus influenzae and Klebsiella pneumoniae. Andra orsaker till symptomen bör också övervägas, till exempel hjärtinfarkt eller lungemboli.[76]
Epidemiologi |
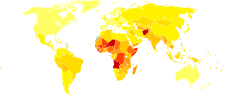
Världskarta med åldersstandardiserade dödssiffror i nedre luftvägsinfektion per 100 000 invånare 2004.[77]
no data <100 100–700 700–1400 1400–2100 2100–2800 2800–3500 | 3500–4200 4200–4900 4900–5600 5600–6300 6300–7000 >7000 |
Lunginflammation är en vanlig sjukdom som drabbar cirka 450 miljoner människor om året i alla delar av världen.[6] Den orsakar många dödsfall inom alla åldersgrupper och leder till 4 miljoner dödsfall (totalt 7 % av dödsfallen i världen) varje år.[6][65] Antalet är störst bland barn under fem år och vuxna över 75 år.[6] Sjukdomen är cirka fem gånger så vanlig i utvecklingsländer jämfört med industriländer.[6] Viruspneumoni står för cirka 200 miljoner fall.[6] I USA är lunginflammation sedan år 2009 den 8:e största dödsorsaken.[11]
Barn |
2008 drabbades cirka 156 miljoner barn av lunginflammation (151 miljoner i utvecklingsländerna och 5 miljoner i industriländerna).[6] Det resulterade i 1,6 miljoner dödsfall, eller 28–34 % av alla dödsfall bland barn under fem år, av vilka 95 % inträffade i utvecklingsländerna.[6][10] De länder som påverkas mest av sjukdomen är bl.a.: Indien (43 miljoner), Kina (21 miljoner) och Pakistan (10 miljoner).[78] Sjukdomen är den ledande dödsorsaken bland barn i låginkomstländer.[6][65] Många av dessa dödsfall gäller nyfödda. Världshälsoorganisationen beräknar att ett av tre dödsfall bland nyfödda och spädbarn beror på lunginflammation.[79] Ungefär hälften av dessa dödsfall kan teoretiskt sett förhindras, eftersom de orsakas av en bakterie, för vilken det finns ett effektivt vaccin.[80]
Historik |

WPA affisch, 1936/1937
Lunginflammation har varit en vanlig sjukdom sedan urminnes tider.[81] Symptomen beskrev av Hippokrates (460 – 370 f.Kr.):[81] ”Peripneumoni och pleuritiska sjukdomar bör observeras enligt följande: Om febern är akut och om det förekommer smärta på endera sidan, eller på båda sidor, och om utandningen är förenad med hosta, och det slem som expektoreras har en ljus eller likblå färg, eller likaledes är tunt, fradgande och yppigt, eller skiljer sig från det vanliga… När lunginflammation har nått kulmen går fallet inte att bota, om patienten inte renas. Det är dåligt om han har dyspné, om urinen är tunn och frän, och om svett sipprar ut från nacke och huvud, för sådan svett är dålig för den fortskrider från den kvävning, det rassel och den våldsamma kraft i sjukdomen, vilka tar överhanden.”[82] Emellertid refererade Hippokrates till lunginflammation som en sjukdom "namngiven av antikens folk". Han rapporterade även resultat från kirurgiska dränage av empyem. Maimonides (1135–1204 f.Kr.) observerade: ”Följande huvudsymptom förekommer vid lunginflammation och däri ingår alltid: akut feber, stickande pleuritisk smärta i sidan, korta och snabba andetag, sågtandad puls och hosta."[83] Denna kliniska beskrivning är mycket lik den som går att finna i moderna textböcker och den återspeglar omfattningen av den medicinska kunskapen alltifrån medeltiden fram till 1800-talet.
Edwin Klebs var den förste som observerade bakterier i luftvägarna hos personer som dog av lunginflammation 1875.[84]Carl Friedländer [85] och Albert Fraenkel[86] identifierade 1882 and 1884 i inledande arbeten de två vanliga orsakande bakterierna: pneumokocker och Klebsiella pneumoniae. Friedländers inledande arbete introducerade gramfärg, ett grundläggande laboratorietest som används än idag för att identifiera och kategorisera bakterier. Christian Grams dokument beskriver att förfarandet 1884 var till hjälp för att differentiera de två bakterierna, och visade att lunginflammation kunde förorsakas av mer än en mikroorganism.[87]
William Osler, känd som "den moderna medicinens fader", insåg att många dödsfall och invaliditet förorsakades av lunginflammation och beskrev 1918 sjukdomen som "kaptenen för dödens män", eftersom sjukdomen under denna tidsperiod blev en av de ledande dödsorsakerna och tog fler liv än tuberkulos. Denna fras myntades ursprungligen av John Bunyan som omnämnande av ”lungsot” (tuberkulos).[88][89] Osler beskrev också lunginflammation som "den gamle mannens vän", eftersom döden ofta kom fort och var smärtfri i tider då det fanns många mer smärtsamma och utdragna sätt att dö på.[15]
Flera utvecklingar under 1800-talet förbättrade utfallet för dem med lunginflammation. I och med tillkomsten av penicillin och annan antibiotika såväl som modern kirurgisk teknik och intensivvård under 1900-talet, sjönk dödstalen orsakade av lunginflammation, vilka nått 30 %, drastiskt i industriländerna. Vaccination av spädbarn mot Haemophilus influenzae typ B började 1988 och ledde till en dramatisk minskning av fall kort därefter.[90] Vaccination mot pneumokocker hos vuxna började 1977 och hos barn 2000, vilket ledde till en liknande minskning.[91]
Samhälle och kultur |
På grund av den höga sjukdomsbördan i utvecklingsländer och en relativt låg medvetenhet om sjukdomen i industriländer, har den globala hälsovården utnämnt 12 november som World Pneumonia Day, en dag för engagerade medborgare och politiskt ansvariga att vidta åtgärder mot sjukdomen.[92] Den globala ekonomiska kostnaden för samhällsförvärvad pneumoni har uppskattats till 17 miljarder USD.[11]
Referenser |
- Den här artikeln är helt eller delvis baserad på material från engelskspråkiga Wikipedia, Pneumonia, 4 februari 2014.
- ^ [a b] McLuckie, [editor] A. (2009). Respiratory disease and its management. New York: Springer. Sid. 51. ISBN 978-1-84882-094-4.
^ Leach, Richard E. (2009). Acute and Critical Care Medicine at a Glance (2nd). Wiley-Blackwell. ISBN 1-4051-6139-6. http://books.google.co.uk/books?id=7u_wu5VCsVQC&pg=PT168. Läst 21 april 2011.
^ Jeffrey C. Pommerville (2010). Alcamo's Fundamentals of Microbiology (9th). Sudbury MA: Jones & Bartlett. Sid. 323. ISBN 0-7637-6258-X. http://books.google.co.uk/books?id=RJNQwQB8IxIC&pg=PA323.
^ Ashby, Bonnie; Turkington, Carol (2007). The encyclopedia of infectious diseases (3rd). New York: Facts on File. Sid. 242. ISBN 0-8160-6397-4. http://books.google.co.uk/books?id=4Xlyaipv3dIC&pg=PA242. Läst 21 april 2011.
^ Osler, William (1901). Principles and Practice of Medicine, 4th Edition. New York: D. Appleton and Company. Sid. 108. http://mcgovern.library.tmc.edu/data/www/html/people/osler/PPM4th/OP400067.htm. Läst 27 februari 2014.
- ^ [a b c d e f g h i j k l m n o p q r s t u v w x] Ruuskanen, O; Lahti, E, Jennings, LC, Murdoch, DR (2011-04-09). ”Viral pneumonia”. Lancet 377 (9773): sid. 1264–75. doi:. PMID 21435708.
^ George, Ronald B. (2005). Chest medicine : essentials of pulmonary and critical care medicine (5th ed.). Philadelphia, PA: Lippincott Williams & Wilkins. Sid. 353. ISBN 9780781752732. http://books.google.ca/books?id=ZzlX2zJMbdgC&pg=PA353.
- ^ [a b] Tintinalli, Judith E. (2010). Emergency Medicine: A Comprehensive Study Guide (Emergency Medicine (Tintinalli)). New York: McGraw-Hill Companies. Sid. 480. ISBN 0-07-148480-9.
- ^ [a b c d e f] Hoare Z; Lim WS (2006). ”Pneumonia: update on diagnosis and management” (PDF). BMJ 332 (7549): sid. 1077–9. doi:. PMID 16675815. PMC: 1458569. http://www.bmj.com/content/332/7549/1077.full.pdf.
- ^ [a b c d e f g h i j k l] Singh, V; Aneja, S (March 2011). ”Pneumonia — management in the developing world”. Paediatric respiratory reviews 12 (1): sid. 52–9. doi:. PMID 21172676.
- ^ [a b c d e f g h i j k l m n o p q r s t] Nair, GB; Niederman, MS (November 2011). ”Community-acquired pneumonia: an unfinished battle”. The Medical clinics of North America 95 (6): sid. 1143–61. doi:. PMID 22032432.
- ^ [a b c d e f g] ”Pneumonia (Fact sheet N°331)”. World Health Organization. 1 augusti 2012. http://www.who.int/mediacentre/factsheets/fs331/en/.
^ Darby, J; Buising, K (October 2008). ”Could it be Legionella?”. Australian family physician 37 (10): sid. 812–5. PMID 19002299.
^ Ortqvist, A; Hedlund, J, Kalin, M (December 2005). ”Streptococcus pneumoniae: epidemiology, risk factors, and clinical features”. Seminars in respiratory and critical care medicine 26 (6): sid. 563–74. doi:. PMID 16388428.
- ^ [a b c d e f g h i] Ebby, Orin (Dec 2005). ”Community-Acquired Pneumonia: From Common Pathogens To Emerging Resistance”. Emergency Medicine Practice 7 (12). https://www.ebmedicine.net/topics.php?paction=showTopic&topic_id=118.
^ Lowe, J. F.; Stevens, Alan (2000). Pathology (2nd). St. Louis: Mosby. Sid. 197. ISBN 0-7234-3200-7. http://books.google.co.uk/books?id=AfVxLi4QTZQC&pg=PA197.
^ Snydman, editors, Raleigh A. Bowden, Per Ljungman, David R. (2010). Transplant infections (3rd). Philadelphia: Wolters Kluwer Health/Lippincott Williams & Wilkins. Sid. 187. ISBN 978-1-58255-820-2. http://books.google.com/books?id=NWa4FJv-eBYC&pg=PA447.
- ^ [a b c d e f g h i] Murray and Nadel (2010). Chapter 32.
^ Eom, CS; Jeon, CY; Lim, JW; Cho, EG; Park, SM; Lee, KS (22 February 2011). ”Use of acid-suppressive drugs and risk of pneumonia: a systematic review and meta-analysis.”. JAMA: Canadian Medical Association journal = journal de l'Association medicale canadienne 183 (3): sid. 310–9. doi:. PMID 21173070.
- ^ [a b c d e f g h i] Sharma, S; Maycher, B, Eschun, G (May 2007). ”Radiological imaging in pneumonia: recent innovations”. Current Opinion in Pulmonary Medicine 13 (3): sid. 159–69. doi:. PMID 17414122.
- ^ [a b c] Anevlavis S; Bouros D (February 2010). ”Community acquired bacterial pneumonia”. Expert Opin Pharmacother 11 (3): sid. 361–74. doi:. PMID 20085502.
- ^ [a b c d e f g h i j] Murray and Nadel (2010). Chapter 31.
- ^ [a b] Figueiredo LT (September 2009). ”Viral pneumonia: epidemiological, clinical, pathophysiological and therapeutic aspects”. J Bras Pneumol 35 (9): sid. 899–906. doi:. PMID 19820817.
- ^ [a b] Behera, D. (2010). Textbook of pulmonary medicine (2nd). New Delhi: Jaypee Brothers Medical Pub. Sid. 391–394. ISBN 8184487495. http://books.google.ca/books?id=0TbJjd9eTp0C&pg=PA391.
- ^ [a b] Maskell, Nick
- Millar, Ann (2009). Oxford desk reference.. Oxford: Oxford University Press. Sid. 196. ISBN 9780199239122. http://books.google.ca/books?id=MfEUkzQQ1BEC&pg=PA196.
- Millar, Ann (2009). Oxford desk reference.. Oxford: Oxford University Press. Sid. 196. ISBN 9780199239122. http://books.google.ca/books?id=MfEUkzQQ1BEC&pg=PA196.
- ^ [a b c d e f] Murray and Nadel (2010). Chapter 37.
^ Vijayan, VK (2009 May). ”Parasitic lung infections.”. Current opinion in pulmonary medicine 15 (3): sid. 274–82. PMID 19276810.
^ Clinical infectious diseases : a practical approach. New York, NY [u.a.]: Oxford Univ. Press. 1999. Sid. 833. ISBN 978-0-19-508103-9. http://books.google.com/books?id=zvCOpighJggC&pg=PA833.
^ Diffuse parenchymal lung disease : ... 47 tabeller. ISBN 978-3-8055-8153-0.
- ^ [a b] Ranganathan, SC; Sonnappa, S (February 2009). ”Pneumonia and other respiratory infections”. Pediatric clinics of North America 56 (1): sid. 135–56, xi. doi:. PMID 19135585.
- ^ [a b] al.], editors, Gary R. Fleisher, Stephen Ludwig ; associate editors, Richard G. Bachur ... [et (2010). Textbook of pediatric emergency medicine (6th ed.). Philadelphia: Wolters Kluwer/Lippincott Williams & Wilkins Health. Sid. 914. ISBN 1605471593. http://books.google.ca/books?id=a7CqcE1ZrFkC&pg=PA914.
^ Hammer, edited by Stephen J. McPhee, Gary D. (2010). Pathophysiology of disease : an introduction to clinical medicine (6th ed.). New York: McGraw-Hill Medical. Sid. Chapter 4. ISBN 0071621679.
- ^ [a b] Fein, Alan (2006). Diagnosis and management of pneumonia and other respiratory infections (2nd ed.). Caddo, OK: Professional Communications. Sid. 28–29. ISBN 1884735630. http://books.google.ca/books?id=hKdcHK719qgC&pg=PA28.
^ Kumar, Vinay (2010). Robbins and Cotran pathologic basis of disease. (8th ed.). Philadelphia, PA: Saunders/Elsevier. Sid. Chapter 15. ISBN 1416031219.
- ^ [a b] Lynch, T; Bialy, L, Kellner, JD, Osmond, MH, Klassen, TP, Durec, T, Leicht, R, Johnson, DW (2010-08-06). Huicho, Luis. red. ”A systematic review on the diagnosis of pediatric bacterial pneumonia: when gold is bronze”. PLoS ONE 5 (8): sid. e11989. doi:. PMID 20700510.
- ^ [a b] Ezzati, edited by Majid
- Lopez, Alan D., Rodgers, Anthony, Murray, Christopher J.L. (2004). Comparative quantification of health risks. Genève: Organisation mondiale de la santé. Sid. 70. ISBN 978-92-4-158031-1. http://books.google.com/books?id=ACV1jEGx4AgC&pg=PA70.
- Lopez, Alan D., Rodgers, Anthony, Murray, Christopher J.L. (2004). Comparative quantification of health risks. Genève: Organisation mondiale de la santé. Sid. 70. ISBN 978-92-4-158031-1. http://books.google.com/books?id=ACV1jEGx4AgC&pg=PA70.
- ^ [a b c d e f g h i j k l m n] Lim, WS; Baudouin, SV, George, RC, Hill, AT, Jamieson, C, Le Jeune, I, Macfarlane, JT, Read, RC, Roberts, HJ, Levy, ML, Wani, M, Woodhead, MA, Pneumonia Guidelines Committee of the BTS Standards of Care, Committee (October 2009). ”BTS guidelines for the management of community acquired pneumonia in adults: update 2009”. Thorax 64 (Suppl 3): sid. iii1–55. doi:. PMID 19783532.
^ Saldías, F; Méndez, JI, Ramírez, D, Díaz, O (April 2007). ”[Predictive value of history and physical examination for the diagnosis of community-acquired pneumonia in adults: a literature review]”. Revista medica de Chile 135 (4): sid. 517–28. PMID 17554463.
- ^ [a b] Call, SA; Vollenweider, MA, Hornung, CA, Simel, DL, McKinney, WP (2005-02-23). ”Does this patient have influenza?”. JAMA: the Journal of the American Medical Association 293 (8): sid. 987–97. doi:. PMID 15728170.
^ Helms, editors, William E. Brant, Clyde A.. Fundamentals of diagnostic radiology (4th ed.). Philadelphia: Wolters Kluwer/Lippincott Williams & Wilkins. Sid. 435. ISBN 9781608319114. http://books.google.ca/books?id=o_4eoeOinNgC&pg=PA435.
- ^ [a b c d] Mandell, LA; Wunderink, RG; Anzueto, A; Bartlett, JG; Campbell, GD; Dean, NC; Dowell, SF; File TM, Jr; Musher, DM; Niederman, MS; Torres, A; Whitney, CG; Infectious Diseases Society of, America; American Thoracic, Society (1 March 2007). ”Infectious Diseases Society of America/American Thoracic Society consensus guidelines on the management of community-acquired pneumonia in adults”. Clinical infectious diseases : an official publication of the Infectious Diseases Society of America 44 (Suppl 2): sid. S27–72. doi:. PMID 17278083.
^ Stedman's medical dictionary. (28th). Philadelphia: Lippincott Williams & Wilkins. 2006. ISBN 978-0-7817-6450-6.
^ Dunn, L (2005 June 29-July 5). ”Pneumonia: classification, diagnosis and nursing management”. Nursing standard (Royal College of Nursing (Great Britain) : 1987) 19 (42): sid. 50–4. PMID 16013205.
^ organization, World health (2005). Pocket book of hospital care for children : guidelines for the management of common illnesses with limited resources.. Geneva: World Health Organization. Sid. 72. ISBN 978-92-4-154670-6. http://books.google.com/books?id=xbkbRG5XYxsC&pg=PA72.
^ Jefferson, T; Di Pietrantonj, C, Rivetti, A, Bawazeer, GA, Al-Ansary, LA, Ferroni, E (2010-07-07). Jefferson, Tom. red. ”Vaccines for preventing influenza in healthy adults”. Cochrane database of systematic reviews (7): sid. CD001269. doi:. PMID 20614424.
^ ”Seasonal Influenza (Flu)”. Center for Disease Control and Prevention. http://www.cdc.gov/flu/. Läst 29 juni 2011.
^ 1177.se. ”Vaccination mot influensa” (på sv-SE). www.1177.se. http://www.1177.se/Skane/Fakta-och-rad/Behandlingar/Vaccination-mot-influensa/. Läst 7 mars 2017.
^ Jefferson T; Deeks JJ, Demicheli V, Rivetti D, Rudin M (2004). Jefferson, Tom. red. ”Amantadine and rimantadine for preventing and treating influenza A in adults”. Cochrane Database Syst Rev (3): sid. CD001169. doi:. PMID 15266442.
^ Jefferson, T; Jones, MA; Doshi, P; Del Mar, CB; Heneghan, CJ; Hama, R; Thompson, MJ (18 January 2012). Jefferson, Tom. red. ”Neuraminidase inhibitors for preventing and treating influenza in healthy adults and children”. Cochrane database of systematic reviews 1: sid. CD008965. doi:. PMID 22258996.
^ Moberley, SA; Holden, J, Tatham, DP, Andrews, RM (2008-01-23). Andrews, Ross M. red. ”Vaccines for preventing pneumococcal infection in adults”. Cochrane database of systematic reviews (1): sid. CD000422. doi:. PMID 18253977.
- ^ [a b c] ”Pneumonia Can Be Prevented – Vaccines Can Help”. Centers for Disease Control and Prevention. http://www.cdc.gov/features/Pneumonia/. Läst 22 oktober 2012.
^ Gray, DM; Zar, HJ (May 2010). ”Community-acquired pneumonia in HIV-infected children: a global perspective”. Current opinion in pulmonary medicine 16 (3): sid. 208–16. doi:. PMID 20375782.
^ Huang, L; Cattamanchi, A; Davis, JL; den Boon, S; Kovacs, J; Meshnick, S; Miller, RF; Walzer, PD; Worodria, W; Masur, H; International HIV-associated Opportunistic Pneumonias (IHOP), Study; Lung HIV, Study (June 2011). ”HIV-associated Pneumocystis pneumonia”. Proceedings of the American Thoracic Society 8 (3): sid. 294–300. doi:. PMID 21653531.
^ Green H, Paul M, Vidal L, Leibovici L (2007). Green, Hefziba. red. ”Prophylaxis for Pneumocystis pneumonia (PCP) in non-HIV immunocompromised patients”. Cochrane Database Syst Rev (3): sid. CD005590. doi:. PMID 17636808.
^ Taminato, M; Fram, D; Torloni, MR; Belasco, AG; Saconato, H; Barbosa, DA (November–December 2011). ”Screening for group B Streptococcus in pregnant women: a systematic review and meta-analysis”. Revista latino-americana de enfermagem 19 (6): sid. 1470–8. PMID 22249684.
^ Darville, T (October 2005). ”Chlamydia trachomatis infections in neonates and young children”. Seminars in pediatric infectious diseases 16 (4): sid. 235–44. doi:. PMID 16210104.
^ Global Action Plan for Prevention and Control of Pneumonia (GAPP). World Health Organization. 2009. http://whqlibdoc.who.int/hq/2009/WHO_FCH_CAH_NCH_09.04_eng.pdf.
- ^ [a b] Roggensack, A; Jefferies, AL; Farine, D; Basso, M; Delisle, MF; Hudon, L; Mundle, WR; Murphy-Kaulbeck, LC; Ouellet, A; Pressey, T (April 2009). ”Management of meconium at birth”. Journal of obstetrics and gynaecology Canada: JOGC = Journal d'obstetrique et gynecologie du Canada: JOGC 31 (4): sid. 353–4, 355–7. PMID 19497156.
^ van der Maarel-Wierink, CD; Vanobbergen, JN; Bronkhorst, EM; Schols, JM; de Baat, C (6 March 2012). ”Oral health care and aspiration pneumonia in frail older people: a systematic literature review”. Gerodontology: sid. no. doi:. PMID 22390255.
- ^ [a b] Bradley, JS; Byington, CL, Shah, SS, Alverson, B, Carter, ER, Harrison, C, Kaplan, SL, Mace, SE, McCracken GH, Jr, Moore, MR, St Peter, SD, Stockwell, JA, Swanson, JT (2011-08-31). ”The Management of Community-Acquired Pneumonia in Infants and Children Older Than 3 Months of Age: Clinical Practice Guidelines by the Pediatric Infectious Diseases Society and the Infectious Diseases Society of America”. Clinical infectious diseases : an official publication of the Infectious Diseases Society of America 53 (7): sid. e25–76. doi:. PMID 21880587.
^ Yang, M; Yuping, Y, Yin, X, Wang, BY, Wu, T, Liu, GJ, Dong, BR (2010-02-17). Dong, Bi Rong. red. ”Chest physiotherapy for pneumonia in adults”. Cochrane database of systematic reviews (2): sid. CD006338. doi:. PMID 20166082.
^ Zhang, Y; Fang, C; Dong, BR; Wu, T; Deng, JL (14 March 2012). Dong, Bi Rong. red. ”Oxygen therapy for pneumonia in adults”. Cochrane database of systematic reviews 3: sid. CD006607. doi:. PMID 22419316.
- ^ [a b] Chang CC, Cheng AC, Chang AB (2012). Chang, Christina C. red. ”Over-the-counter (OTC) medications to reduce cough as an adjunct to antibiotics for acute pneumonia in children and adults”. Cochrane Database Syst Rev 2: sid. CD006088. doi:. PMID 22336815.
^ Haider, BA; Lassi, ZS; Ahmed, A; Bhutta, ZA (5 October 2011). Bhutta, Zulfiqar A. red. ”Zinc supplementation as an adjunct to antibiotics in the treatment of pneumonia in children 2 to 59 months of age”. Cochrane database of systematic reviews (10): sid. CD007368. doi:. PMID 21975768.
- ^ [a b c] Kabra SK; Lodha R, Pandey RM (2010). Kabra, Sushil K. red. ”Antibiotics for community-acquired pneumonia in children”. Cochrane Database Syst Rev 3 (3): sid. CD004874. doi:. PMID 20238334.
^ Lutfiyya MN; Henley E, Chang LF, Reyburn SW (February 2006). ”Diagnosis and treatment of community-acquired pneumonia” (PDF). Am Fam Physician 73 (3): sid. 442–50. PMID 16477891. http://www.aafp.org/afp/2006/0201/p442.pdf.
^ Eliakim-Raz, N; Robenshtok, E; Shefet, D; Gafter-Gvili, A; Vidal, L; Paul, M; Leibovici, L (12 September 2012). Eliakim-Raz, Noa. red. ”Empiric antibiotic coverage of atypical pathogens for community-acquired pneumonia in hospitalized adults”. Cochrane database of systematic reviews 9: sid. CD004418. doi:. PMID 22972070.
^ Scalera NM; File TM (April 2007). ”How long should we treat community-acquired pneumonia?”. Curr. Opin. Infect. Dis. 20 (2): sid. 177–81. doi:. PMID 17496577.
- ^ [a b] American Thoracic Society; Infectious Diseases Society of America (February 2005). ”Guidelines for the management of adults with hospital-acquired, ventilator-associated, and healthcare-associated pneumonia”. Am J Respir Crit Care Med 171 (4): sid. 388–416. doi:. PMID 15699079.
- ^ [a b] Marik, PE (May 2011). ”Pulmonary aspiration syndromes”. Current Opinion in Pulmonary Medicine 17 (3): sid. 148–54. doi:. PMID 21311332.
^
O'Connor S (2003). ”Aspiration pneumonia and pneumonitis”. Australian Prescriber 26 (1): sid. 14–7. Arkiverad från originalet den 2009-07-09. https://web.archive.org/web/20090709074607/http://www.australianprescriber.com/magazine/26/1/14/7/.
- ^ [a b] Behera, D. (2010). Textbook of pulmonary medicine (2nd). New Delhi: Jaypee Brothers Medical Pub. Sid. 296–297. ISBN 9788184487497. http://books.google.ca/books?id=0TbJjd9eTp0C&pg=PA296.
- ^ [a b c] Cunha (2010). Pages6-18.
^ Rello, J (2008). ”Demographics, guidelines, and clinical experience in severe community-acquired pneumonia.”. Critical care (London, England) 12 Suppl 6: sid. S2. PMID 19105795.
- ^ [a b c d e f g h i] Yu, H (2011 Mar). ”Management of pleural effusion, empyema, and lung abscess.”. Seminars in interventional radiology 28 (1): sid. 75–86. PMID 22379278.
^ Cunha (2010). Pages 250-251.
^ ”WHO Disease and injury country estimates”. World Health Organization (WHO). 2004. http://www.who.int/healthinfo/global_burden_disease/estimates_country/en/index.html. Läst 11 november 2009.
^ Rudan, I; Boschi-Pinto, C, Biloglav, Z, Mulholland, K, Campbell, H (May 2008). ”Epidemiology and etiology of childhood pneumonia”. Bulletin of the World Health Organization 86 (5): sid. 408–16. doi:. PMID 18545744.
^ Garenne M; Ronsmans C, Campbell H (1992). ”The magnitude of mortality from acute respiratory infections in children under 5 years in developing countries”. World Health Stat Q 45 (2–3): sid. 180–91. PMID 1462653.
^ WHO (1999). ”Pneumococcal vaccines. WHO position paper”. Wkly. Epidemiol. Rec. 74 (23): sid. 177–83. PMID 10437429.
- ^ [a b] al.], Ralph D. Feigin ... [et (2003). Textbook of pediatric infectious diseases (5th). Philadelphia: W. B. Saunders. Sid. 299. ISBN 978-0-7216-9329-3. http://books.google.com/books?id=G6k0tpPMRsIC&pg=PA299.
^ Hippocrates On Acute Diseases wikisource link
^ Maimonides, Fusul Musa ("Pirkei Moshe").
^ Klebs E (1875-12-10). ”Beiträge zur Kenntnis der pathogenen Schistomyceten. VII Die Monadinen”. Arch. Exptl. Pathol. Parmakol. 4 (5/6): sid. 40–488.
^ Friedländer C (1882-02-04). ”Über die Schizomyceten bei der acuten fibrösen Pneumonie”. Virchow's Arch pathol. Anat. U. Physiol. 87 (2): sid. 319–324. doi:.
^ Fraenkel A (1884-04-21). ”Über die genuine Pneumonie, Verhandlungen des Congress für innere Medicin”. Dritter Congress 3: sid. 17–31.
^ Gram C (1884-03-15). ”Über die isolierte Färbung der Schizomyceten in Schnitt- und Trocken-präparaten”. Fortschr. Med 2 (6): sid. 185–9.
^ al.], edited by J.F. Tomashefski, Jr ... [et (2008). Dail and Hammar's pulmonary pathology. (3rd). New York: Springer. Sid. 228. ISBN 978-0-387-98395-0. http://books.google.com/books?id=j-eYLc1BA3oC&pg=PA228.
^ William Osler, Thomas McCrae (1920). The principles and practice of medicine: designed for the use of practitioners and students of medicine (9th). D. Appleton. Sid. 78. ”One of the most widespread and fatal of all acute diseases, pneumonia has become the "Captain of the Men of Death," to use the phrase applied by John Bunyan to consumption.”
^ Adams WG; Deaver KA, Cochi SL, et al. (January 1993). ”Decline of childhood Haemophilus influenzae type B (Hib) disease in the Hib vaccine era”. JAMA 269 (2): sid. 221–6. doi:. PMID 8417239.
^ Whitney CG; Farley MM, Hadler J,et al. (May 2003). ”Decline in invasive pneumococcal disease after the introduction of protein-polysaccharide conjugate vaccine”. N. Engl. J. Med. 348 (18): sid. 1737–46. doi:. PMID 12724479.
^ ”World Pneumonia Day Official Website”. World Pneumonia Day Official Website. Fiinex. Arkiverad från originalet den 2 september 2011. https://web.archive.org/web/20110902154617/http://worldpneumoniaday.org/. Läst 13 augusti 2011.
Bibliografi |
Murray and Nadel's textbook of respiratory medicine. (5th). Philadelphia, PA: Saunders/Elsevier. 2010. ISBN 1416047107.
Cunha, edited by Burke A. (2010). Pneumonia essentials (3rd ed.). Sudbury, MA: Physicians' Press. ISBN 0763772208. http://books.google.ca/books?id=VVgmFAbnrUgC&printsec=frontcover.
Externa länkar |
Lunginflammation på Open Directory Project
”Lunginflammation”. Sjukvårdsrådgivningen. http://www.1177.se/Sok/?q=lunginflammation#/Article.
.mw-parser-output table.navbox{border:#aaa 1px solid;width:100%;margin:auto;clear:both;font-size:88%;text-align:center;padding:1px}.mw-parser-output table.navbox+table.navbox{margin-top:-1px}.mw-parser-output .navbox-title,.mw-parser-output .navbox-abovebelow,.mw-parser-output table.navbox th{text-align:center;padding-left:1em;padding-right:1em}.mw-parser-output .navbox-thlinkcolor .navbox-title a{color:inherit}.mw-parser-output .nowraplinks a,.mw-parser-output .nowraplinks .selflink{white-space:nowrap}.mw-parser-output .navbox-group{white-space:nowrap;text-align:right;font-weight:bold;padding-left:1em;padding-right:1em}.mw-parser-output .navbox,.mw-parser-output .navbox-subgroup{background:#fdfdfd}.mw-parser-output .navbox-list{border-color:#fdfdfd}.mw-parser-output .navbox-title,.mw-parser-output table.navbox th{background:#b0c4de}.mw-parser-output .navbox-abovebelow,.mw-parser-output .navbox-group,.mw-parser-output .navbox-subgroup .navbox-title{background:#d0e0f5}.mw-parser-output .navbox-subgroup .navbox-group,.mw-parser-output .navbox-subgroup .navbox-abovebelow{background:#deeafa}.mw-parser-output .navbox-even{background:#f7f7f7}.mw-parser-output .navbox-odd{background:transparent}
|